Infektionskrankheiten: Flexibilität macht die Tuberkulose gefährlich
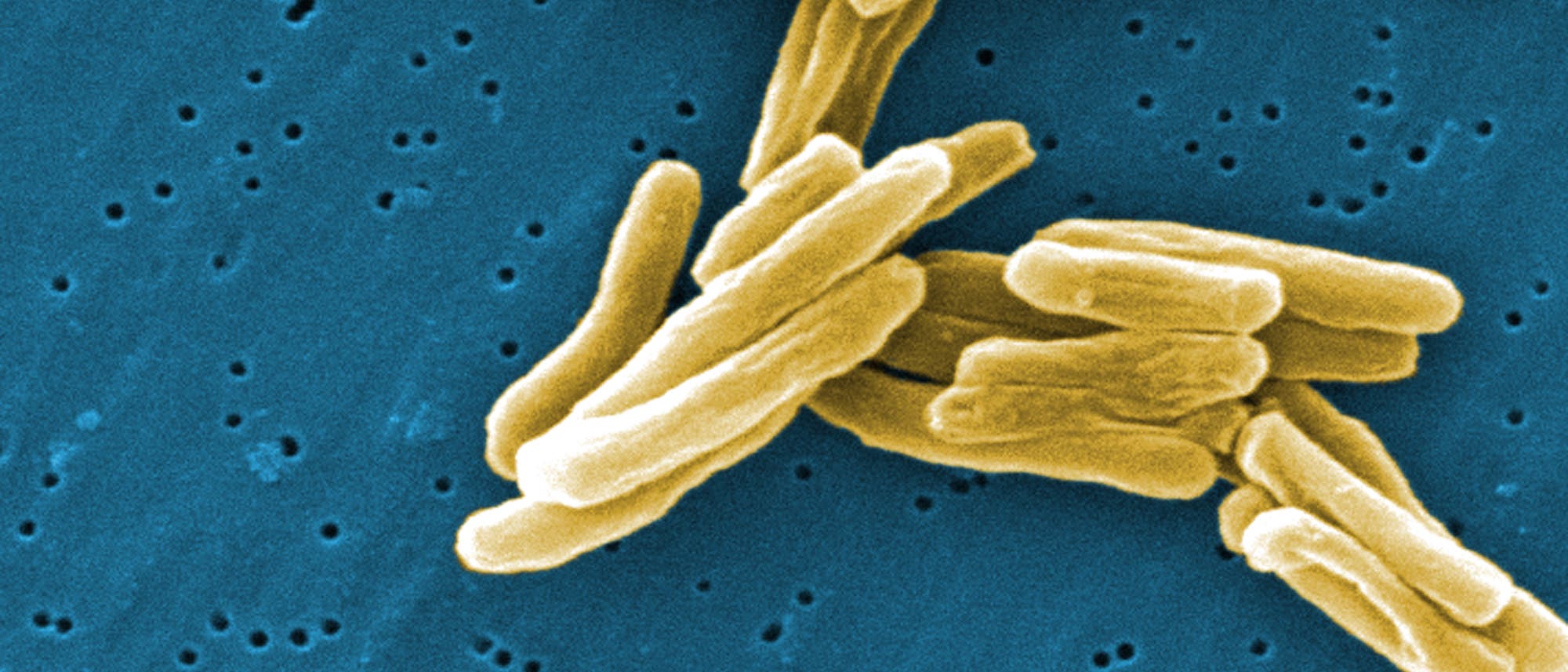
Geschätzt 1,7 Millionen Menschen starben im Jahr 2009 gemäß Weltgesundheitsorganisation an Tuberkulose. Zwar ist die Krankheit inzwischen behandelbar, doch ist die Therapie langwierig und schwierig; zudem treten inzwischen Resistenzen gegen einzelne oder mehrere Antibiotika auf. Dass Mycobacterium tuberculosis so erfolgreich im Körper überdauert, könnte an seiner ungewöhnlich variablen Zellteilung liegen, meinen nun Forscher um Sarah Fortune von der Harvard School of Public Health in Boston.
Die Wissenschaftler hatten eine spezielle Kammer gebaut, in der sie einen nahen Verwandten des Tuberkuloseerregers, M. smegmatis, ständig vor der Kamera hatten: Den Zellen blieb darin gerade genug Platz, um sich zu teilen und in einer Ebene, nicht jedoch nach oben oder unten, zu bewegen. So konnten die Forscher Wachstum und Teilung einzelner Individuen genau verfolgen.
Bereits bekannt war, dass sich Mykobakterien nicht zwangsläufig in zwei gleich große Tochterzellen teilen, wie bei vielen Mikroorganismen sonst üblich. Die Aufnahmen zeigen nun, dass die Mutterzelle asymmetrisch an einem Zellpol stärker wächst – und diese Wachstumsunterschiede in den Tochterzellen erhalten bleiben: Jene mit dem "starken" Zellpol legen auch weiterhin schneller an Länge zu als ihre Geschwister, die den "schwächeren" Pol geerbt haben und erst einmal einen neuen "Hauptwachstumspol" ausbilden müssen.
Weiterhin reguliert nicht die Zellgröße, wann die nächste Teilung erforderlich ist, sondern sie erfolgt stets nach dem gleichen zeitlichen Abstand – und trifft damit Zellen in verschiedensten Längen. So ist binnen weniger Generationen ein bunter Mix an Zellgrößen und Wachstumsgeschwindigkeiten in der Population vorhanden. Zudem unterscheidet sich dieser Zeitabstand auch noch zwischen einzelnen Populationen, berichten die Forscher: Es gebe also sicher noch weitere physiologische Unterschiede zwischen den einzelnen Gruppen.
In dieser erstaunlichen Vielfalt, so sind die Wissenschaftler überzeugt, steckt nun auch die Erklärung, warum die Zellen so unterschiedlich auf verschiedene Antibiotika ansprechen: Einige der gängigen Medikamente greifen die Erreger während der Zellteilung an, wenn die Keime ihre Zellwand erneuern müssen. Hier erwiesen sich die schnell wachsenden Zellen erwartungsgemäß als besonders anfällig. Ihre langsameren Geschwister reagierten hingegen stärker auf Wirkstoffe wie Rifampicin, das die RNA-Polymerase hemmt und so die Vervielfältigung des Erbguts stört. Nur die richtige Kombination von Antibiotika ist also in der Lage, die Infektion nachhaltig zu bekämpfen.

Schreiben Sie uns!
Beitrag schreiben