Wechseljahre: Die Menopause-Alzheimer-Connection

So habe es angefangen mit den Gedächtnisproblemen, erzählt Sophie: Du kannst dich an die Namen deiner Nachbarn nicht mehr erinnern. Du stehst in einem Raum und weißt nicht, was du dort wolltest. Du kommst zur Arbeit und hast vergessen, dass du mit einem Kunden zum Frühstück verabredet warst.
Sophie ist Anwältin, Anfang 50; ihre Geschichte will sie nur unter Pseudonym veröffentlichen. Während der Wechseljahre litt sie häufig unter Hitzewallungen und nächtlichen Schweißausbrüchen. Hatte auch ihre Vergesslichkeit etwas damit zu tun? Was war da bloß los in ihrem Kopf?
Lisa Mosconi kennt sich auf diesem Gebiet aus. Sie ist Direktorin der Women's Brain Initiative und stellvertretende Direktorin des Alzheimer-Präventionszentrums am Weill Cornell Medical College in New York City. Sie hat Tausende von Positronenemissionstomografie-Scans (PET-Scans) von Patientinnen in den Wechseljahren analysiert und gesehen, wie sich deren Hirnstoffwechsel im Lauf der Zeit verändert. »In der Prämenopause läuft er noch auf Hochtouren«, sagt Mosconi und zeigt mir einen PET-Scan des Gehirns einer jungen Frau. Darauf leuchten viele rote und orangefarbene Flecken – Zeichen für einen hohen Glukosestoffwechsel und neuronale Aktivität. In der Perimenopause von Mitte bis Ende 40, den Jahren vor dem Ausbleiben der Menstruation, verlangsamt sich bei Frauen der Glukosestoffwechsel im Gehirn um 10 bis 15 Prozent oder mehr. Und die Hirnscans verändern sich: Rote und orangefarbene Flecken weichen gelben und grünen, die auf eine geringere Zuckeraufnahme und einen niedrigeren Stoffwechsel hinweisen. »In der Postmenopause verlangsamt sich dann der Glukosestoffwechsel im Gehirn um 20 bis 30 Prozent, manchmal sogar noch mehr«, sagt Mosconi und zeigt mir den letzten Scan. Hier haben die Grüntöne die Oberhand gewonnen.
Eine »bioenergetische Hirnkrise«
Östrogen ist der Hauptregulator des Stoffwechsels im jungen weiblichen Gehirn und steuert Transport und Aufnahme der Glukose sowie ihren Abbau zur Energiegewinnung. Mosconis Scans sind regenbogenfarbene Beweise dafür, dass eine Senkung des Hormonspiegels innerhalb der Wechseljahre, die oft im Alter zwischen 45 und 55 Jahren einsetzen, zu einer »bioenergetischen Hirnkrise« führt, wie sie es beschreibt. Irgendwann während und wegen dieser mindestens sieben Jahre dauernden Übergangszeit erleben bis zu 60 Prozent der Frauen kognitive Beeinträchtigungen: Phasen von Verwirrung, Ablenkbarkeit und Vergesslichkeit. Diese Gedächtnisprobleme sind normal. Die Bildung von Synapsen erfordert Energie, und wenn Östrogenspiegel und Glukosestoffwechsel nachlassen, entstehen auch weniger neue Verbindungen zwischen Nervenzellen.
Glücklicherweise geht das vorüber: Die Frauen erholen sich, ihr Verstand bleibt intakt, da das Gehirn kompensiert und andere Energiequellen anzapft. Eine Studie aus dem Jahr 2009 ergab, dass Frauen kurz nach der Postmenopause bei kognitiven Tests ebenso gut abschneiden wie vorher. Jahrzehnte später wird jedoch bei etwa jeder fünften von ihnen die Alzheimerkrankheit diagnostiziert werden. Mosconi und andere glauben, dass für viele der 3,6 Millionen Frauen, die allein in den USA mit der Krankheit leben, die Wechseljahre ein Kipppunkt für den kognitiven Verfall gewesen sein könnten.
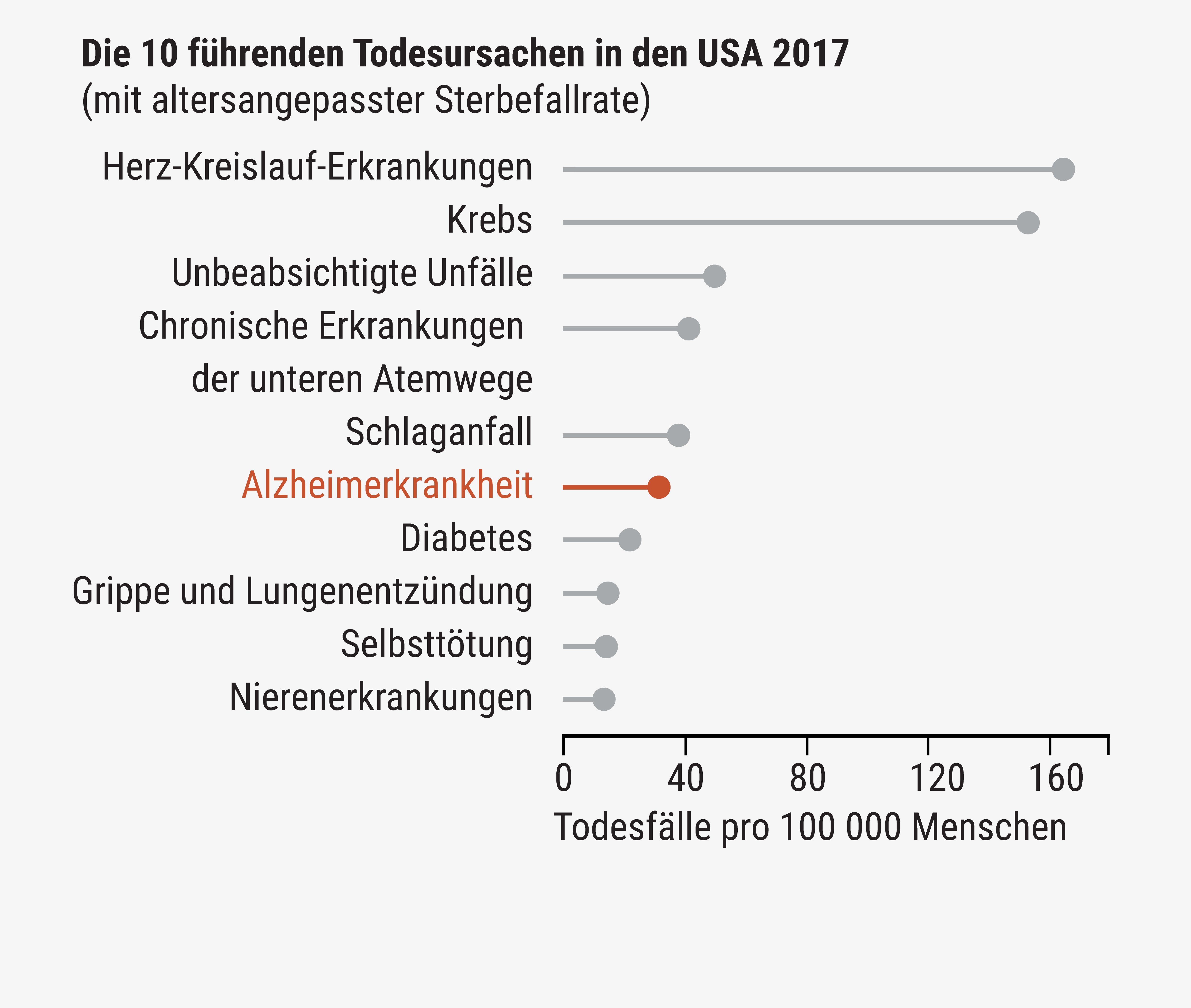
(Ausschnitt)
Obwohl Studien zur Alzheimerkrankheit an Frauen inzwischen höchste Priorität haben, bleiben viele Fragen zu frauenspezifischen Risikofaktoren, Symptomen, Prävention und Therapie unbeantwortet. Warum hat in den USA eine 65 Jahre alte Frau ein Risiko von eins zu fünf, in ihrem weiteren Leben an Alzheimer zu erkranken, ein gleichaltriger Mann aber nur ein Risiko von eins zu neun? Amerikanische Frauen leben durchschnittlich fünf Jahre länger als Männer, doch »die Langlebigkeit erklärt nicht vollständig die höhere Häufigkeit und das höhere Lebenszeitrisiko«, stellte 2018 ein Expertengremium der Society for Women's Health Research fest. Warum erkranken Frauen eher in einem jüngeren Alter als Männer, wenn beide die Genvariante ApoE4 in sich tragen, einen Risikofaktor für Alzheimer? Was macht Frauen verletzlicher?
Eine mögliche Antwort bietet die Menopausen-Hypothese: Der fallende Östrogenspiegel mache das Gehirn anfällig für Schäden. Wenn Mosconi und andere Forschende Recht haben, könnten Sophie und Millionen weitere Frauen weltweit in dieser Phase von vorbeugenden Maßnahmen profitieren. Darunter solche, die auf den Lebensstil abzielen, und – denkbar, aber umstritten – von einer Hormontherapie.
»Hunger-Modus«, so nennt Roberta Diaz Brinton, Direktorin des Center for Innovation in Brain Science an der University of Arizona, den Zustand bei Frauen in den Wechseljahren, wenn der Östrogenspiegel sinkt und ihre PET-Scans von grünen Flecken übersät sind. Östrogen spiele viele und weit reichende Rollen im Energiehaushalt des Gehirns, erklärt sie. Als Signalmolekül mit Andockstellen im gesamten Gehirn reguliert es die Mitochondrien, die die Energie für Zellen erzeugen und Verknüpfungen zwischen Nervenzellen fördern. Östrogen aktiviert auch die Enzyme, die den Verbindungsstellen der Neurone (den Synapsen) ihre Arbeit ermöglichen. Und es erleichtert den Glukosetransport von den Blutgefäßen ins Gehirn und dort zu den Neuronen und den sie stützenden und schützenden Gliazellen.
Brintons Forschung an älteren Mäuseweibchen hat gezeigt, dass sich das Gehirn bei sinkendem Östrogenspiegel und verlangsamtem Glukosestoffwechsel eine zusätzliche Energiequelle sucht: Ketonkörper. Sie bestehen aus Fettsäuren, in diesem Fall aus der weißen Substanz einschließlich der Myelin-Schutzhüllen der Neurone.
Ketonkörper anzapfen: Ein Akt der Selbstkannibalisierung
Dieser Akt der Selbstkannibalisierung scheint bis zu einem gewissen Grad auch bei Frauen stattzufinden. Wenn das Gehirn die Ketonkörper stärker anzapft, könnten eine stärkere Degeneration der weißen Substanz und ein höheres Demenzrisiko drohen.
Manchmal geht ein Energiedefizit des Gehirns einher mit Ablagerungen des Beta-Amyloid-Proteins, so genannten Plaques. Man findet sie auch in einigen gesunden Gehirnen, bei Menschen mit Alzheimer aber immer. Man nimmt an, dass sie die synaptische Signalübertragung stören. Im Gehirn der Erkrankten erscheint das Beta-Amyloid gewöhnlich zusammen mit Tau, einem Proteinknäuel, das sich im Inneren der Zellen um den Zellkern wickelt und sie anscheinend durch eine Blockade des Nährstofftransports tötet. Darüber hinaus erhöht ein niedriger Östrogenspiegel die Durchlässigkeit der Blut-Hirn-Schranke, wodurch das Gehirn möglicherweise Giftstoffen oder Infektionen ausgesetzt wird. Sie können eine aggressive Immunreaktion auslösen, was Proteine freisetzt, die neue Plaques und Knäuel fördern.
Im Vergleich zu Frauen in den Vierzigern oder Fünfzigern findet man bei gleichaltrigen Männern weniger Spuren des Alters im Gehirn, auch weniger Beta-Amyloid-Plaques. Eine Erklärung dafür ist, dass das Sexualhormon Testosteron die Nervenzellen schützt und der Testosteronspiegel in der Andropause nie so steil abfällt wie der Östrogenspiegel in der weiblichen Menopause. Der Unterschied könnte erklären helfen, warum weniger Männer erkranken.
Alzheimer könne sich bei Frauen früher entwickeln als bei Männern, erklärt Mosconi; viele kompensieren das jedoch so gut, dass die Krankheit oft erst im fortgeschrittenen Stadium diagnostiziert wird. Eine Studie aus dem Jahr 2019 zeigte, dass Frauen, deren PET-Scans schon Biomarker für Alzheimer zeigen, bei verbalen Gedächtnistests ihre gesunden männlichen Mitstreiter sogar noch übertreffen. Gäbe es geschlechtsspezifische Cut-off-Werte, könnte die Krankheit früher erkannt werden – dann, wenn Interventionen noch besser wirken.
Um Frauen mit hohem Risiko frühzeitig zu erkennen, haben Forschende begonnen, Zusammenhänge zwischen Alzheimer und lebenslanger Östrogenexposition zu untersuchen. Sie bestimmen Letztere als »reproduktive Periode«, als Zeitspanne zwischen der ersten und der letzten Regelblutung. Eine groß angelegte Studie mit 15 754 Mitgliedern der US-Krankenkasse Kaiser Permanente ergab, dass Frauen mit einer 21 bis 34 Jahre währenden reproduktiven Periode ein 26 Prozent höheres Demenzrisiko haben als Frauen mit einer Periode von 39 bis 44 Jahren. Das deutet darauf hin, dass ein spätes Einsetzen der Menstruation oder eine frühe Menopause das Risiko erhöhen.
Allerdings beeinflussen viele Faktoren die lebenslange Östrogenexposition von Frauen, und ihre Folgen sind noch nicht ausreichend untersucht. Zum Beispiel zirkulieren während der Schwangerschaft deutlich mehr Östrogene; nach der Geburt jedoch sinken sie für einige Jahre auf ein niedrigeres Niveau als bei Frauen, die nie schwanger waren. Studien, die die Anzahl der Geburten mit dem Alzheimerrisiko in Verbindung bringen, kamen jedoch zu widersprüchlichen Ergebnissen. Mehr als 100 Millionen Frauen weltweit nehmen Antibabypillen, doch über ihre langfristigen Folgen für das Demenzrisiko ist erschreckend wenig bekannt.
Das Dilemma der Hormontherapie
Sophie hat seit der Pubertät die Pille genommen und nie ein Kind geboren. Im letzten Jahr der Perimenopause erreichten ihre Gedächtnisprobleme einen Höhepunkt, sagt sie. Außerdem habe sie oft mehr als dreimal pro Stunde unter Hitzewallungen gelitten. Häufigkeit und Schwere gehen einher mit einer Fehlregulation des Glukosestoffwechsels im Gehirn, dem Abbau weißer Substanz und womöglich auch dem erhöhten Risiko einer Demenz. Sophies Arzt verschrieb ihr eine neue Pille, eine Kombination aus Östrogen und Gestagen (Letzteres schützt die Gebärmutter). Die Wirkung, sagt Sophie, war »unheimlich und wunderbar«: Ihre Hitzewallungen ließen nach, und plötzlich erinnerte sie sich wieder an Termine.
Sollte sich deshalb jede Frau in den Wechseljahren einer Hormontherapie unterziehen? So einfach ist es nicht. Anfang der 2000er Jahre schloss das National Heart, Lung, and Blood Institute aus einer umfangreichen eigenen Studie: Eine Hormontherapie – in der Regel Östrogen und ein Gestagen – gehe einher mit einem erhöhten Risiko für Brustkrebs, Schlaganfall, Herz-Kreislauf-Erkrankungen und Blutgerinnsel – und allen Erwartungen zum Trotz auch mit einer doppelt so hohen Demenzrate. Inzwischen wurden allerdings Mängel der Studie bekannt. Die Frauen bekamen »konjugierte equine Östrogene« (conjugated equine estrogen, CEE), eine halbsynthetische Variante, die weniger neuroprotektiv wirken soll als das heute gebräuchliche menschliche Sexualhormon 17-Beta-Östradiol. Ein noch größeres Problem war jedoch, dass die Frauen bei Therapiebeginn 65 Jahre oder älter waren.
Die Hypothese des kritischen Fensters
In welchem Alter eine Frau mit der Hormontherapie beginnt, egal ob Pille, Creme, Vaginalring oder Pflaster, ist entscheidend für die Wirkung. Brinton spricht von einem »Bias«: Wenn die Nervenzellen noch intakt sind, reagieren sie auf Östrogen. Aber wenn sie unter Alterserscheinungen oder zu lange unter Östrogenmangel leiden, funktionieren die Signale und Rezeptoren nicht mehr so gut, und sie sprechen dann nicht mehr auf das Hormon an. In diesem Fall könnte die Östrogengabe die Neurodegeneration – den Abbau von Nervenzellen – sogar verschlimmern. Damit die Hormontherapie also Gutes bewirkt und nicht schadet, muss sie im so genannten kritischen Fenster starten, sagt Brinton, in der Regel innerhalb von fünf Jahren nach der letzten Menstruation.
Mehrere Beobachtungsstudien versuchten, die Hypothese des kritischen Fensters bei Patientinnen zu überprüfen, die sich mindestens zehn Jahre lang einer Hormontherapie unterzogen hatten. Die Ergebnisse sind uneindeutig: In einer Studie in Utah, in der die Behandlung höchstens fünf Jahre nach Einsetzen der Menopause startete, sank das Alzheimerrisiko um 30 Prozent. In einer neueren finnischen Studie stieg es hingegen um 9 bis 17 Prozent, und hier schien das Alter bei Therapiebeginn das Risiko nicht zu beeinflussen. Was stimmt?
Die Forscherinnen und Forscher wissen es nicht. Sie halten die Hormontherapie für viele Frauen zu Beginn der Wechseljahre für sicher und wirksam, sind aber uneins darüber, ob sie auch vor Demenz schützt, denn das hängt von einer Vielzahl von Faktoren ab. »Wir brauchen mehr klinische Studien«, sagt Mosconi, »vor allem bei Frauen, die noch in der Perimenopause mit einer Hormontherapie beginnen.« Frauen mit schwersten Symptomen in dieser Phase, wie Sophie, können sich möglicherweise nicht auf natürliche Weise gut an den Östrogenmangel anpassen. Bei ihnen verhindert vielleicht die Hormontherapie beim Übergang in die Wechseljahre neurodegenerative Schäden.
»Ich traue mich nicht, damit aufzuhören«, sagt Sophie über ihre Hormontherapie. Sie glaubt, die Behandlung habe sie vor einem Gedächtnisverlust bewahrt, wie ihn ihre Großmutter erleiden musste – eine liebevolle, willensstarke Frau, die mit fortschreitender Alzheimerdemenz verwirrt und misstrauisch wurde. Sophie ist jedoch nicht auf das ApoE4-Gen getestet worden, so dass unklar ist, ob sie überhaupt an Alzheimer erkrankt wäre. Außerdem haben Studien bislang nicht belegt, dass die Hormontherapie tatsächlich vorbeugend wirkt. Trotzdem sagt Sophie zu mir, einer Frau in den Vierzigern: »Sie sollten damit beginnen, sobald Sie es brauchen.« Aber es gibt doch sicher einen besseren Weg, Alzheimer vorzubeugen?
Die Menopause verursache Alzheimer nicht. Sie sei eher ein zeitliches Fenster, in dem vor allem Frauen mit Risikofaktoren für die Krankheit besonders anfällig sind, sagt Brinton. Auf den ersten Blick ist es nicht offensichtlich, dass Alzheimer mit der Menopause zusammenhängen könnte. Das Durchschnittsalter der Frauen in den Wechseljahren liegt bei 51 Jahren; das Durchschnittsalter für die Diagnose Alzheimer liegt bei 70 bis 75 Jahren. Dazwischen liegen rund 20 Jahre. Die prodromale Phase – die Frühphase zwischen dem Auftreten der ersten Plaques und deutlichen kognitiven Defiziten – beträgt ebenfalls etwa 20 Jahre. »Vielleicht ist das ein Zufall«, sagt Brinton, »aber das glaube ich nicht.«
Die Diabetes-Demenz-Connection
Kann man auch ohne Hirnscans das Alzheimerrisiko einer Frau frühzeitig vorhersagen? In einer 2016 veröffentlichten Studie teilten Brinton und ihre Kollegen rund 500 gesunde Frauen nach ihrer Menopause in drei Gruppen: jene mit guten Stoffwechselwerten, jene mit grenzwertigem Stoffwechsel und jene mit grenzwertig hohem Blutdruck. Nur eine Gruppe schnitt bei sprachlichen Gedächtnistests signifikant schlechter ab: Frauen mit grenzwertigem Stoffwechsel.
Den Zahlen nach lagen die Stoffwechselwerte dieser Probanden noch im Normbereich. Dennoch gab es Anzeichen dafür, dass es mit ihrer Gesundheit bergab ging. Zum einen näherten sich die Blutzuckerwerte der Schwelle zum Prädiabetes. Diese Diabetes-Vorstufe ist auch mit kognitiven Defiziten verbunden und betrifft etwa 30 Prozent der Frauen. Nach einer Mahlzeit hilft das Hormon Insulin der Glukose, in die Zellen einzudringen und Energie bereitzustellen. Beim Prädiabetes nehmen die Gehirnzellen zwar noch Glukose auf, reagieren aber nicht mehr darauf; sie entwickeln eine Insulinresistenz. Zusammen mit dem verlangsamten Glukosestoffwechsel der Wechseljahre kann das zum Abbau von Nervenzellen beitragen. Für viele Frauen in dieser Übergangsphase ist Prädiabetes der Auftakt zum Typ-2-Diabetes, der das Alzheimerrisiko fast verdoppelt. Mehr als 80 Prozent der Alzheimerpatienten sind insulinresistent.
Bedenkt man, dass die Wechseljahre und der Östrogenschwund den gesamten Körper verändern, ist leicht nachzuvollziehen, wie eine komplexe Reihe von Faktoren zu Alzheimer führen kann und warum der Umgang mit ihnen der Schlüssel zur Prävention ist. Zur förderlichen Wirkung von Östrogen auf das Herz-Kreislauf-System gehört die Cholesterinregulierung: Es erhöht den Spiegel des »guten« Cholesterin-Typs HDL (High-Density Lipoprotein) und senkt den des »schlechten« LDL (Low-Density Lipoprotein), der die Bildung von fettigen, wachsartigen Ablagerungen in den Arterien verursacht. Das APOE-Gen beeinflusst den Metabolismus des Cholesterins und transportiert es zu den Neuronen. Träger der e4-Genvariante haben deshalb von Natur aus höhere LDL-Cholesterinwerte im Blut und damit auch verhärtete Arterien. Die Ablagerungen können, wenn eine Entzündung sie lockert, »stille Schlaganfälle« verursachen, die wiederum das Risiko für Alzheimer und andere Formen der Demenz mehr als verdoppeln.
Schlaf- und Stoffwechselstörung: Eine gefährliche Spirale
Der Schlaf spielt eine Schlüsselrolle, um den Stoffwechsel zu regulieren, einschließlich der Insulinempfindlichkeit. Von schlechtem Schlaf sind Frauen überproportional betroffen, insbesondere in den Wechseljahren. Während einer normalen Nachtruhe entsorgen die Gliazellen Beta-Amyloid-Plaques und Tau-Proteine. Schlafentzug stört diesen Prozess, wodurch sich Proteine anreichern und Plaques bilden. Der Schlaf wird unterbrochen, was den Glukosestoffwechsel stört, und das beeinträchtigt wiederum den Schlaf. So entsteht eine gefährliche Spirale, die neurodegenerative Prozesse beschleunigt. Hierbei steigert das ApoE4-Gen ebenfalls das Risiko: Es mindert die Fähigkeit, Amyloid-Plaques und Tau-Knäuel aufzulösen oder abzubauen.
Auch Stress kann das Geschehen während der Wechseljahre beeinflussen. Laut einer 35 Jahre währenden Längsschnittstudie erkrankten Frauen umso eher an Alzheimer, je mehr Stressfaktoren sie in ihren Vierzigern und Fünfzigern für einen Monat oder länger ausgesetzt waren. Im Zusammenhang mit Stress berichten Frauen häufiger als Männer über Depressionen, und diese verdoppeln das Demenzrisiko nahezu. Es überrascht nicht, dass ApoE4-Trägerinnen, die das höchste genetische Alzheimerrisiko haben, viermal anfälliger für eine klinische Depression sind als Nichtträgerinnen. Das ist möglicherweise auf vermehrte Beta-Amyloid-Plaques in jenen Hirnregionen zurückzuführen, die an der Emotionsregulation beteiligt sind.
Im Jahr 2019 veröffentlichten Brinton und ihre Kollegen ein Follow-up zu ihrer Studie über Stoffwechselmarker, diesmal mit dem APOE-Status als möglicher Einflussgröße. Menschen mit einer einzigen Kopie des ApoE4-Gens, wie es bei etwa 25 Prozent der US-Bevölkerung vorliegt, erkranken häufiger an Alzheimer als andere und machen etwa 40 Prozent aller Fälle aus. Betroffene Frauen entwickeln die Krankheit meist zwischen 65 und 75 Jahren und damit früher als männliche Genträger, vermutlich wegen des schwindenden Schutzes der Östrogene. Menschen mit ApoE4-Gen haben im Schnitt einen höheren LDL-Cholesterinspiegel, mehr Amyloid-Plaques und Tau-Knäuel, einen kleineren Hippocampus, und ihre neuronalen Netzwerke bauen stärker ab. Wenn während der Menopause der Glukosestoffwechsel im Gehirn nachlässt, sind die Trägerinnen des e4-Allels möglicherweise besonders auf die Ketonkörper im Gehirn als Energielieferanten angewiesen.
Wie schon in Brintons früherer Studie erreichte die Gruppe mit Stoffwechselproblemen bei einigen kognitiven Tests niedrigere Werte. Und diesmal ergab die Analyse außerdem, dass die schlechtere Leistung vor allem auf ApoE4-Träger zurückging. Bei ihnen verstärken offenbar hohe Cholesterinwerte und andere Stoffwechselmarker die negativen Effekte von ApoE4, was zu einem frühen kognitiven Abbau führt. Wenn sich die Träger in der kognitiv schlechteren Gruppe einer Hormontherapie unterzogen, verbesserten sich sowohl ihr Stoffwechsel als auch ihre Ergebnisse in einigen kognitiven Tests.
Brinton sieht den ApoE4-Status aber nur als »Weckruf, nicht als Todesurteil«: Schließlich erkranken viele betroffene Frauen nicht an Alzheimer. Und in ihrer Studie befanden sich in der Gruppe mit optimalem Stoffwechsel, die bei kognitiven Tests die besten Ergebnisse erzielte, auch Trägerinnen des Alzheimer-Gens. Waren diese Frauen vielleicht wie die gesunden Nichtträgerinnen besser in der Lage, die »bioenergetische Krise« der Wechseljahre zu kompensieren? Konnten sie mit ihrer Fitness andere Risikofaktoren ausgleichen?
Mindestens ein Drittel der Alzheimerfälle hängen mit Diabetes, Fettleibigkeit, schlechter Ernährung und anderen Faktoren zusammen, die vermeidbar und behandelbar sind, so lautet ein viel zitierter Befund in »Lancet« aus dem Jahr 2017. »Die Take-Home-Message ist, dass das Erhalten der metabolischen Gesundheit auch die kognitive Gesundheit erhält«, schließt Brinton. »Man kann das biologische Geschlecht, das Alter oder die Genvariante nicht ändern - aber die metabolische Gesundheit und damit das Risiko.«
Mosconi sieht das ähnlich. Jeder, vor allem Frauen in ihren Vierzigern oder Fünfzigern, sollte »die eigenen Kennwerte kennen«, sagt sie und meint damit den APOE-Status, Stoffwechselprofile, Blutwerte, sogar Hirnscans, insbesondere deren geschlechtsspezifische Marker. »Ich hoffe, dass Hirnscans bei allen Frauen (und Männern) mittleren Alters Teil der Vorsorgeuntersuchungen werden, so wie wir Brüste und Gebärmutter untersuchen lassen«, sagt sie. Das Mantra ist »Vorsorge«, ein Wort, das einst nur selten mit Alzheimer gepaart war.
Ob die Hormontherapie dazuzählen sollte, bleibt umstritten. Doch die Präzisionsmedizin mit ihren genetischen Tests und Datenanalysen bewege sich in diese Richtung, sagt Brinton. Ärzte könnten bald Präzisionstherapien vorschreiben, die auf Risikomarkern basieren, wie dem APOE-Status, Anzahl der Geburten, Wechseljahresbeschwerden und anderen Faktoren. Außerdem werden neue Varianten der Hormontherapie entwickelt. Karyn Frick, Neurowissenschaftlerin an der University of Wisconsin-Milwaukee, und ihre Mitarbeiter haben eine »Stripped-down«-Version von 17-Beta-Östradiol entwickelt: Sie soll das Brustkrebsrisiko im Zusammenhang mit einer Standard-Hormontherapie mindern. Das Medikament ist noch nicht klinisch am Menschen erprobt, hat sich aber in ersten Studien an Mäusen als viel versprechend erwiesen. »Es wirkte wie ein Gedächtnisverstärker«, sagt Frick.
Für die Alzheimerfälle, die sich nicht verhindern lassen, entwickelt Brintons Labor ein Mittel namens Allo auf der Basis von Allopregnanolon, einem natürlich vorkommenden Steroid, das die Produktion neuer Nervenzellen stimuliert. In Versuchen an Mäusen kehrte Allo kognitive Defizite um und steigerte Gedächtnis und Lernvermögen. In einer aussichtsreichen klinischen Studie der Phase I regenerierte sich bei Patienten mit leichter Demenz das Volumen der grauen Substanz in ihrem Hippocampus, und Entzündungsprozesse im Gehirn minderten sich. Brinton sagt, eine vom National Institute on Aging finanzierte Phase-II-Studie mit ApoE4-Trägern solle noch 2020 starten.
Seit dem Jahr 2016 fordern die National Institutes of Health, dass die von ihnen finanzierte klinische Forschung das Geschlecht als biologische Variable berücksichtigt. Der langsame Verlauf der Alzheimerkrankheit bedeutet, dass Jahre vergehen werden, bevor Frauen von neuen Studien zu den Wechseljahren profitieren können. In der Zwischenzeit ist Prävention nach wie vor unerlässlich: Zu den Empfehlungen gehören eine zuckerarme, pflanzliche Ernährung mit wenigen Trans- und gesättigten Fetten, dazu körperliche Aktivität, wenig Stress und jede Nacht sieben Stunden gesunder Schlaf, insbesondere für Frauen in der Lebensmitte. »Wir Frauen kümmern uns zuerst um andere und zuletzt um uns selbst«, sagt Brinton. »Aber wir können unsere Gesundheit doch nicht auf die lange Bank schieben.«

Wenn Sie inhaltliche Anmerkungen zu diesem Artikel haben, können Sie die Redaktion per E-Mail informieren. Wir lesen Ihre Zuschrift, bitten jedoch um Verständnis, dass wir nicht jede beantworten können.