Seuchen: Rückschlag im Kampf gegen Polio
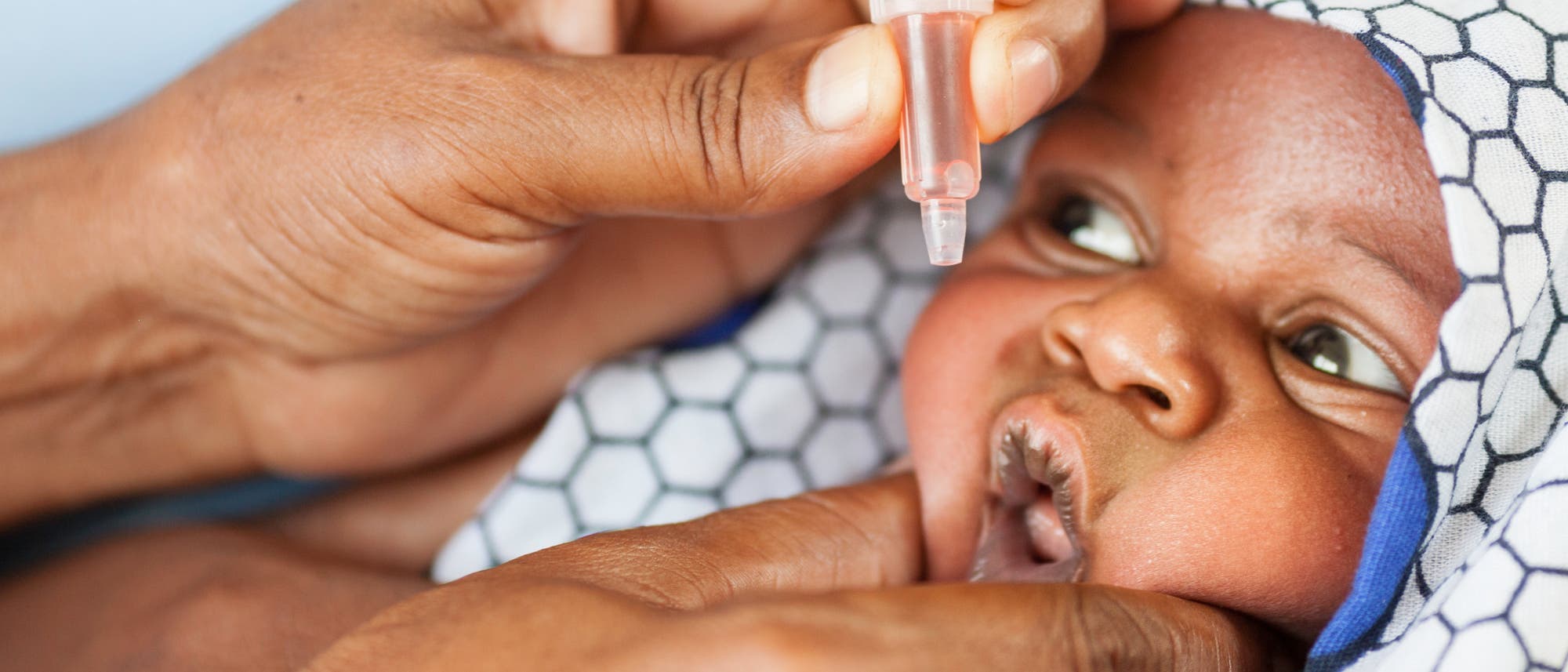
Das Ziel ist schon in Sicht, doch auf einmal streikt das Fahrzeug, mit dem man die Reise angetreten hat. Es ruckelt und zuckelt, und die Insassen sorgen sich, ob sie mit diesem Auto den Rest der Strecke überhaupt bewältigen können. Möglicherweise fühlen sich die Verantwortlichen der Global Polio Eradication Initiative (GPEI) gerade so wie diese Autofahrer. Es ist zu befürchten, dass ihr Programm sich nicht eignet, um die letzten Meter bis zu einer poliofreien Welt tatsächlich zu schaffen.
Denn ganz heftig ins Stottern kommt die 1988 von der WHO ins Leben gerufene Kampagne gerade wegen eines ungewöhnlichen Polioausbruchs in der Demokratischen Republik Kongo. Die Erkrankungswelle begann im Juni 2017 im Zentrum des Landes. Gut ein Jahr später sind bisher insgesamt 29 Kinder an den Lähmungen erkrankt, die für eine schwere Polioinfektion typisch sind. Besonders besorgniserregend ist ein Fall an der Grenze zu Uganda, also weit von der eigentlichen Ausbruchszone entfernt.
Die Sorge wächst, ob sich das Virus von der Demokratischen Republik Kongo aus weiter über den Kontinent ausbreiten wird. Im Kongo spiele sich der zurzeit beunruhigendste Polioausbruch ab, sagt Michel Zaffran, der die GPEI leitet. Dieser Ausbruch wird nicht durch Wildviren verursacht; die gibt es seit 18 Jahren im Kongo nicht mehr – und auch sonst auf der Welt nur noch in Afghanistan, Pakistan und Nigeria. Auslöser sind vielmehr Impfviren (die Experten nenne sie cVDPVs von »circulating vaccine-derived polio virus«), die durch eine Ansammlung von Mutationen wieder gefährlich wurden und dadurch schwere Infektionen auslösen können.
Ein lokaler Sonderfall?
Das Geschehen im Kongo zeige, wo die Probleme im Land lägen, sagt Christian Drosten vom Institut für Virologie an der Charité in Berlin. Es existierten dort Regionen, in denen durchgehend geimpft würde, in unmittelbarer Nähe zu Gebieten, in denen nicht geimpft würde. »Durch diese Bedingungen hat das Impfvirus die Möglichkeit, sich eigenartig zu entwickeln«, sagt Drosten.
Es ist eine paradoxe Situation. Seit die Impfkampagnen mit dem oralen Polioimpfstoff das Wildvirus quasi an den Rand der Ausrottung gedrängt haben, sind gerade aus diesem Impfstoff stammende veränderte Polioviren (die cVDPVs) die größte Bedrohung für die angestrebte Eliminierung des Krankheitserregers. Wie genau hat man sich das vorzustellen: Impfviren, die doch eigentlich Schutz bringen sollen, verkehren sich ins Gegenteil?
Als die WHO die GPEI vor 30 Jahren ins Leben rief, erkrankten weltweit jeden Tag 1000 Kinder an Polio. In einer unglaublich engagierten und konzentrierten Aktion (200 Länder, 20 Millionen Freiwillige, 3 Milliarden geimpfte Kinder, Investitionen von mehr als 11 Milliarden US-Dollar) gelang es, die Krankheit um 99 Prozent zurückzudrängen: von weltweit 350 000 in 125 Ländern damals auf 20 Fälle in zwei Ländern im Jahr 2017.
»Bei den Pocken hatte man eine perfekte Impfung, bei Polio ist man weit davon entfernt.«
Olaf Müller, Universitätsklinikum Heidelberg
Zu Beginn der WHO-Kampagne hatte man sich gegen den teuren, nicht so effektiven und von medizinischem Personal zu injizierenden Salk-Impfstoff, der 1955 vom amerikanischen Arzt Jonas Salk entwickelt wurde, entschieden. Diese Vakzine enthält abgetötete Viren und muss mehrmals gespritzt werden. Stattdessen setzte man auf die orale Poliovakzine (OPV), die abgeschwächte, lebende Polioviren enthält und nur einmal, als ein Tröpfchen Flüssigkeit, geschluckt werden muss. Die OPV kann wie der Salk-Impfstoff eine Erkrankung verhindern, aber zusätzlich auch eine Übertragung der Viren stoppen, weil sie einen Immunschutz nicht nur im Blut, sondern auch im Darm erzeugt.
Zweischneidiges Schwert
»Das Impfvirus vermehrt sich im Darm, geimpfte Kinder spielen im Dorf mit ungeimpften, das Lebendvirus kann sich ein kleines bisschen ausbreiten, aber genau das will man auch«, sagt Christian Drosten. In geringem Umfang kann man so eine Immunität auch bei nicht geimpften, aber mit dem abgeschwächten Impfvirus in Kontakt gekommenen Menschen auslösen. Die Erfolge bei der Eindämmung des Virus bis Mitte der 1990er Jahre hätte man mit dem Totimpfstoff (Salk) nicht hinbekommen, sagt Drosten.
Unter gewissen Umständen kann sich der Vorteil dieser Methode aber eben auch zum Nachteil wandeln. In Ländern mit schwachem Gesundheitssystem wie der Demokratischen Republik Kongo sind viele Kinder nicht geimpft. Das Impfvirus kann lange zirkulieren, Mutationen ansammeln und sich – sehr, sehr selten – in eine gefährliche und ausbreitungsfähige Variante zurückverwandeln.
Polioexperten warnen, dass Ausbrüche mit mutierten Impfviren, wie der aktuelle im Kongo, rasch gestoppt werden müssen. Gelingt das nicht, könne die Ausrottung um Jahre zurückgeworfen werden. Um die Maßnahmen, die die WHO jetzt ergriffen hat, besser zu verstehen, muss man einen kurzen Blick auf die Geschichte der Krankheitsausbrüche werfen, die durch Impfviren verursacht wurden.
Wie bekommt man den Ausbruch in den Griff?
Die ersten Erkrankungsfälle mit Impfviren wurden im Jahr 2000 auf der karibischen Insel Hispaniola beobachtet. Seither sind 24 solcher Ausbrüche in 21 Ländern mit insgesamt 760 Poliofällen aufgetreten. Unter anderem beginnend im März 2017 in Syrien, wo als Folge des Kriegs die Impfrate von 80 auf 40 Prozent sank. In der Mehrzahl der Fälle ist der Auslöser das veränderte Impfpoliovirus Typ 2, eine der drei Poliovarianten, die dem Menschen gefährlich werden und gegen die geimpft wird.
Das Poliowildvirus Typ 2 tauchte dagegen 1999 zum letzten Mal auf und wurde daher von der WHO im Jahr 2015 für ausgerottet erklärt. Weil sich seit der Jahrtausendwende die Bedrohung durch die Typ-2-Impfviren immer deutlicher herausstellte, entschloss man sich zu einer Umstellung im April 2016. Alle 155 Staaten der Welt, die zu diesem Zeitpunkt noch eine OPV verwendeten, die sich gegen die drei Poliotypen richteten, stellten auf einen Impfstoff um, der den Typ 2 nicht mehr enthielt: Er konnte also nur noch einen Immunschutz gegen Typ 1 und 3 aufbauen. Da es das Typ-2-Wildvirus zu diesem Zeitpunkt nicht mehr gab, eine logische Konsequenz.
Die Hoffnung war, dass sich durch das Herausnehmen der Typ-2-Viren aus der oralen Poliovakzine auch die Infektionen durch veränderte Typ-2-Impfviren gegen null bewegen würden. Für Ausbrüche, die dennoch auftreten, hält die WHO einen oralen Impfstoff bereit, der nur gegen das Typ-2-Virus wirksam ist. Seit 2016 ist dieser Impfstoff, quasi als Feuerlöscher, bei Ausbrüchen in zehn Ländern zum Einsatz gekommen – scheinbar mit Erfolg.
Jetzt im Kongo allerdings scheint die »Notfall«-OPV2-Impfung noch nicht recht gegriffen zu haben. Offenbar hat man wegen der mangelnden Infrastruktur bisher nicht genügend Kinder erreicht. »Es ist wie bei einem Waldbrand, den man nicht in den Griff bekommt«, sagt Olaf Müller vom Institut für Public Health am Universitätsklinikum Heidelberg. Seit der Jahrtausendwende hätte es zwei Dutzend solcher Epidemien gegeben, die jetzige im Kongo sei nur eine von vielen. Gelingt eine Kontrolle nicht, würde sich im schlimmsten Fall das Typ-2-Impfvirus quer durch Afrika verbreiten; dann wäre der Umstieg von der Dreifach- auf die Zweifachimpfung gescheitert, und man müsste das Typ-2-Virus wieder in die Schluckimpfung aufnehmen.
Deutschland ist gut geschützt
»Ein Virus wie das jetzt im Kongo würde sich in Deutschland nicht weiterverbreiten, unsere Bevölkerung hat durch die Impfungen (mit dem inaktivierten Polioimpfstoff, Anm. d. Red.) einen guten, belastbaren Schutz«, sagt Christian Drosten. Das hieße jedoch nicht, dass sich einzelne Personen in Ausbruchsregionen nicht auch anstecken könnten. »Hier in Berlin, Prenzlauer Berg, laufen 15-Jährige herum, die in ihrem Leben noch keine einzige Impfung bekommen haben; sie sind gesund, haben noch nie etwas Ernsthaftes gehabt, alles läuft super«, sagte der Virologe. Wenn diese jungen Menschen aber einmal eine Rucksackreise durch Afrika machten, könnten sie sich durchaus dort anstecken.
Die Ausrottung der Polio gestaltet sich also als schwierig, schwieriger als gedacht. »Die Tatsache, dass vom Impfstoff stammende Typ-2-Viren noch zwei Jahre nach ihrer Entfernung aus dem Impfstoff zirkulieren, deutet auf ernsthafte Probleme bei der Durchführung des Programms und der Qualitätskontrolle hin«, warnt David Salisbury vom Royal Institute of International Affairs in London. Wenn sich Impfviren weiter ausbreiten können, gelte dies auch für Wildviren, meint der britische Impfexperte.
Bei den ursprünglichen Planungen der GPEI hatte man mit mindestens zwei Hindernissen nicht gerechnet: mit dem Ausmaß der Probleme durch zirkulierende veränderte Impfviren und mit der Ablehnung der Impfung in manchen Bevölkerungsgruppen, die zum Teil religiös motiviert ist. In Nordnigeria beispielsweise würden falsche Gerüchte verbreitet, nach denen die Impfung Frauen unfruchtbar machen könne, erklärt Christian Drosten. Hinzu kommt eine gewisse Müdigkeit bei allen Beteiligten, den Teams, Geldgebern, Menschen vor Ort. Und es wächst der Zweifel, ob das Virus mit den gewählten Mitteln überhaupt ein für alle Mal in die Knie zu zwingen ist. »Es erscheint uns nicht realistisch, dass eine Ausrottung der Polio gelingt«, sagt Olaf Müller, dessen Team in Heidelberg sich mit der Bekämpfung von Krankheiten in benachteiligten Bevölkerungsgruppen beschäftigt.
»Es ist wie bei einem Waldbrand, den man nicht in den Griff bekommt«
Olaf Müller, Universitätsklinikum Heidelberg
Nachdem die Pocken im Jahr 1979 erfolgreich eliminiert waren, hätte man sich in der euphorischen Stimmung schlichtweg die falsche Krankheit ausgesucht. Polio könne man nicht mit den Pocken vergleichen, sagt Müller. »Bei den Pocken hatte man eine perfekte Impfung, bei Polio ist man weit davon entfernt.« Wer sich mit den Pocken ansteckt, wird krank, und jede Ansteckung wird dann auch deutlich sichtbar. Nicht so bei der Polio: 90 Prozent der Menschen bekämen im Fall einer Ansteckung keine, acht bis neun Prozent nur unspezifische Symptome, und weniger als ein Prozent erlitten die typischen Lähmungserscheinungen, erklärt Müller.
Wie geht es weiter
»Wir brauchen jetzt eine vernünftige Exitstrategie«, sagt der Heidelberger Mediziner. Die internationale Gemeinschaft müsse sich fragen: Wollen wir zukünftig in vertikale Strategien (wie GEPEI) investieren oder in horizontale Ansätze, die darauf abzielen, Gesundheitssysteme in den ärmeren Ländern an sich zu verbessern? Damit könnten Kinder flächendeckend versorgt und vor den wesentlichen Infektionskrankheiten geschützt werden. Christian Drosten kann sich dieser Kritik nicht anschließen. Wer das Ausrottungsprogramm der WHO kritisiere, sehe nur eine Ecke des Problems. Das Polioprogramm hätte in Afrika viel Gutes bewirkt, ohne dieses würde die Laborinfrastruktur nicht existieren. »Mitarbeiter müssen ausgebildet werden, und wer Polio kennt, kann auch etwas anderes – das kommt den Menschen zugute«, so Drosten.
Die letzten Meter der Polioausrottung scheinen die schwierigsten zu werden, der dafür nötige Kraftaufwand mindestens so groß wie für den bereits zurückgelegten Weg. Womöglich hätte man es leichter haben können, wenn man auf den Rat der amerikanischen und russischen Forscher gehört hätte, die im Jahr 2005 in einem Brief in der Fachzeitschrift »Nature« auf die Dringlichkeit der Entwicklung eines neuen effektiven, kostengünstigen Polioimpfstoffs aus abgetöteten Erregern hingewiesen hatten.
Bisher ist der Plan, auf den inaktivierten Salk-Impfstoff umzustellen, wenn das Wildvirus über einen längeren Zeitraum nicht mehr aufgetreten ist. Das ist in vielen Ländern bereits geschehen, in Europa bereits vor 20 Jahren. Wenn die Gabe der oralen Poliovakzine eingestellt wird, muss die Bevölkerung noch eine lange Zeit danach mit Hilfe des (teuren) inaktivierten Polioimpfstoffs vor möglicherweise zirkulierenden Impfviren geschützt werden.
Der bisher verfügbare Totimpfstoff ist nicht nur teuer und muss mehrfach geimpft werden, er wird zurzeit auch noch aus Wildviren hergestellt. Ein Vorfall in einem niederländischen Pharmaunternehmen im April 2017 macht die Dringlichkeit für neue Poliovakzinen auch an anderer Stelle deutlich. Virushaltiges Material war aus Versehen verschüttet worden, zwei Mitarbeiter hatten sich angesteckt. Einer davon schied fast einen Monat lang ein Virus aus, das es auf der Welt sonst nicht mehr gibt: Poliowildviren des Typs 2.
Demnächst werden laut Sabine Diedrich und Kathrin Leeren vom Robert Koch-Institut in Berlin zumindest inaktivierte Impfstoffe zur Verfügung stehen, die aus den abgetöteten, abgeschwächten Viren der oralen Poliovakzine bestehen. Damit ist die Gefahr einer unabsichtlichen Freisetzung von Wildviren bei der Impfstoffherstellung zwar gebannt. Die Probleme bei der Bewältigung der letzten Meter auf dem Weg in eine poliofreie Welt werden diese Impfstoffe wohl aber auch nicht lösen.

Schreiben Sie uns!
1 Beitrag anzeigen